Вирус паротита
Заболевание паротит имеет множество различных синонимов, среди которых наиболее популярны «свинка» и «заушница». Причиной его возникновения является специфический вирус (паромиксовирус). Благодаря массовой вакцинации от этого заболевания малышей, начиная с возраста 1 год, количество больных значительно уменьшилось. Каким образом происходит заражение вирусом паротита и существуют ли лекарства, которые позволяют справиться с этим недугом?
Основные факты о вирусе паротита

Заболевание вызывает вирус эпидемического паротита, который относится к парамиксовирусам. В окружающей среде он нестойкий: высокие и низкие температуры являются для него губительными, равно как и различные средства дезинфекции. Он гибнет под действием обычных солнечных лучей, поэтому регулярная влажная приборка, проветривание, мытье рук и пребывание на улице является отличной профилактикой этого заболевания.
Вирус эпидемического паротита не может вызвать развитие заболевания ни у одного из существующих в природе животных, за исключением обезьян и человека. Поэтому распространенное мнение о том, что, раз это заболевание получило свое второе название «свинка», то она имеет какое-то отношение к эпидемиологии этой болезни, ошибочно. Вирус паротита распространен повсеместно.
Как происходит заражение вирусом паротита
Заражение вирусом эпидемического паротита происходит при непосредственном контакте здорового человека с больным. Последний начинает быть заразным за пару дней до появления признаков болезни и в течение первых 5-6 суток. После выздоровления он не представляет опасности для окружающих. Заражение вирусом паротита в большинстве случаев происходит весной (март и апрель), причем для этого заболевания этот факт достаточно постоянен. В другое время года паротитом болеют крайне редко.
Наиболее восприимчивы к инфицированию этим вирусом маленькие дети. Взрослые люди болеют им крайне редко по двум причинам: они обладают более сильным иммунитетом и большинство из них уже переболело или было вакцинировано в детском возрасте. Передается инфекция воздушно-капельным путем (так как наибольшее количество вирусных частиц содержится в слюне). Причем вероятность непривитого человека, который ранее не болел паротитом, заразиться вирусом при совместном проживании или при контакте в детском саду приближается к 100%. Таким образом, это заболевание можно отнести к высококонтагиозным, то есть очень заразным.
При массовом обследовании всех взрослых людей антитела к паротиту можно обнаружить у 8-9 человек из 10, то есть справедливым является тот факт, что с этим вирусом за свою жизнь сталкиваются практически все.
Как проявляется эпидемический паротит

После контакта с больным у только что инфицированного человека наступает инкубационный период, который длится от 11 до 20 суток. Начинается заболевание с таких неспецифических симптомов, как слабость, недомогание, головная боль, раздражительность, нарушение сна и аппетита. После того, как с поверхности клеток верхних дыхательных путей, куда вначале попадают вирусные частицы, микробы проникают в кровь и разносятся по всему организму, наблюдается развернутая картина заболевания.
Излюбленными органами в теле человека для вируса паротита являются слюнные железы, в частности, околоушные. Поэтому очень специфическими для паротита симптомами являются боли в области желез, ушей, которые усиливаются при глотании, жевании, разговоре, кашле. Они появляются на 2-3 сутки от начала заболевания и длятся в течение нескольких суток, после чего постепенно проходят. Одновременно с этим больных беспокоит лихорадка и симптомы выраженной интоксикации (ломота, слабость, боли в мышцах, суставах, озноб).
В легких случаях заболевание ограничивается лишь этими проявлениями и на 7-10 сутки наступает постепенное выздоровление. Однако в более тяжелых случаях вирус поражает так же нервную и половую систему и вызывает ряд очень серьезных осложнений, которые могут изменить всю дальнейшую судьбу человека.
Чем так опасен эпидемический паротит
Одним из наиболее частых осложнений паротита является поражение нервной системы. Оно может проявляться поражением головного мозга (энцефалит) или только его оболочки (менингит). Наиболее вероятно это у маленьких детей: частота поражений нервной системы при свинке достигает 25%, то есть, у каждого четвертого больного паротитом ребенка. Последствия менингита и энцефалита могут быть очень серьезными, поэтому крайне важно не допустить таких осложнений.
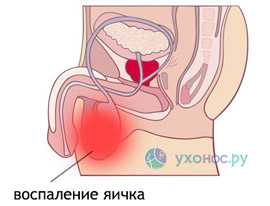
Вторым по распространенности осложнением паротита является поражение половых органов. В частности, наиболее опасно это заболевание для мальчиков в связи с тем, что оно может вызвать воспаление яичек. Последствия могут быть крайне печальными и проявиться лишь тогда, когда выросший мальчик решит завести собственных детей. Ведь иногда перенесенный в детстве паротит оставляет о себе «память» в виде мужского бесплодия.
К более редким видам осложнений этого заболевания относятся острый панкреатит, отит с развитием глухоты, поражение суставов.
Лекарства от вирусного паротита

Коварство этого заболевания заключается в том, что специфические лекарства, которые бы воздействовали непосредственно на вирус эпидемического паротита, отсутствуют, их просто не существует. Все назначаемые препараты можно отнести к категории симптоматических. Они лишь снижают проявления болезни и облегчают состояние. К таким лекарствам относятся, в большей степени, нестероидные противовоспалительные средства, которые применяют для снижения лихорадки, боли, симптомов интоксикации.
Врачу важно успеть вовремя выявить возможное развитие осложнений паротита, которые были описаны выше. При их наличии необходима обязательная госпитализация и круглосуточное наблюдение. Назначаемые лекарства подбираются доктором индивидуально в зависимости от характера осложнений и состояния больного. Однако, как и при большинстве вирусных инфекций, к которым относится паротит, всю основную работу выполняет собственный иммунитет человека. Он самостоятельно вырабатывает защитные антитела, которые постепенно уничтожают вирус.
Как защититься от эпидемического паротита
Паротит относится к высокозаразным болезням и специфические лекарства для его лечения отсутствуют. Учитывая эти факты и то, что возможные осложнения могут быть достаточно серьезными, специалисты Всемирной организации здравоохранения посчитали, что гораздо выгоднее и легче не допустить эту болезнь, чем ее лечить. По этой причине была создана вакцина, защищающая людей от паротита, и в нашей стране она является обязательной и входит в Национальный календарь прививок. Вакцинация показана всем детям, начиная с возраста 1 год, при отсутствии у них противопоказаний. Ревакцинация проводится в 6 лет.
Осложнения от прививки минимальные и крайне редкие, а последствия паротита могут быть достаточно серьезными. Поэтому для грамотных и адекватных родителей вопрос о целесообразности вакцинации не стоит.
medaboutme.ru
3.4. Вирус паротита.
Эпидемический паротит,или свинка– острая вирусная инфекция с преимущественным поражением околоушных желез, сопровождающаяся лихорадкой и интоксикацией.
Вирус паротита выделен впервые Джонсоном и Гудпасчуром из слюны больного путем заражения ею обезьян в проток слюнной железы, а позднее – посредством заражения куриных эмбрионов и клеточных культур.
.
Таксономия
Семейство – Paramyxoviridae, род -Paramyxovirus, вид – вирус паротита. Вирус сходен с другими парамиксовирусами.
Морфология.
Форма вируса – круглая или овальная, организация – сложная, тип симметрии — спиралевидный. Суперкапсид имеет на своей поверхности шипики. Размеры вируса – средние.
Геном представлен односпиральной РНК, (-) нить.
Белки и антигены
Вирус содержит внутренний белок NPи поверхностныйF–белок.
Вирус проявляет нейраминидазные, гемадсорбирующие, симпластообразую-
щие свойства. Антигенными свойствами обладают белок NP, поверхностный белокNHиF-гликопротеины. Известен 1 серовар вируса эпидемического паротита.
Вирус содержит S- иV-антигены:V-антиген поверхностный, с ним связаны инфекционные и гемагглютинирующие свойства.S- антиген (растворимый) – это нуклеопротеид, обладающий гемагглютинирующей активностью.
Культивирование.
Вирус выращивают в 7 – 8 –дневных куриных эмбриона в течение 5-7 дней при температуре 33-350С. Из первично-трипсинизированных клеток чаще всего применяются культуры клеток фибробластов куриных эмбрионов. Перевиваемые клетки менее чувствительны к вирусу паротита.При культивировании в клетках наблюдается симпластообразование, в цитоплазме клеток формируются своеобразные включения. Пораженные клетки приобретают способность к гемадсорбции
Эпидемиология.
Источником инфекции являются больные люди. Механизм заражения – аэрогенный, пути заражения — воздушно-капельный, воздушно-пылевой. Наиболее восприимчивы дети до 5 лет, чаще болеют мальчики. Подъем заболеваемости наблюдается в холодное время года. Возможны вспышки заболевания.
Патогенез.
Входными воротами инфекции являются клетки слизистой верхних дыхательных путей, где и происходит первичная репродукция вирусов. Затем они проникают в кровь. У возбудителей имеется тропизм к клеткам железистой ткани, поэтому они фиксируются в яичках, яичниках, поджелудочной железе и в других органах. Чаще поражаются околоушные слюнные железы (поражения могут быть односторонними и двухсторонними). Возможно развитие орхита у мальчиков, что может стать причиной бесплодия.
Клинические особенностиЗаболевание начинается с воспаления около-
ушных желез. Одновременно повышается температура. Осложнения: орхит,
менингит, менингоэнцефалит, реже — полиартрит, панкреатит, нефрит.
Иммунитет
У переболевших вырабатывается постинфекционный, гуморальный, стойкий, напряженный, пожизненный иммунитет. Дети первого года жизни невосприимчивы к паротиту за счет материнских антител, которые сохраняются до 6 месяцев.
Спустя 3-4 недели от начала заболевания формируется гиперчувствительность замедленного типа.
Профилактика
Практикуется плановая иммунизация, применяется вакцина Смородинцева – живая аттенуированная, из штамма Ленинград-3. Вакцину вводят в возрасте 18 месяцев виде моновакцины или в ассоциации с коревой и краснушной вакцинами (тривакцина).
Микробиологическая диагностика
Применяются вирусологический и серологический методы исследования. Материалом для исследования служат: слюна, спинномозговая жидкость, пунктаты слюнных желез, моча. Возбудитель выделяют путем заражения 7-8-суточных культур клеток фибробластов куриного эмбриона. Индикация осуществляется по признакам симпластообразования, по результатам реакции гемадсорбции. Для идентификация ставятся реакции: РСК, РТГА , РН, РИФ с использованием диагностических специфических сывороток.
Серодиагностика проводится при постановке РСК, РТГА с парными сыворотками больных.
studfiles.net
симптомы, прививка, лечение детей, взрослых
Паротит – инфекционное заболевание вирусной этиологии, поражающее нервную систему и железистые структуры организма человека. Это высококонтагиозный антропоноз, представляющий эпидемиологическую опасность. Возбудитель патологии паразитирует только в организме человека, животные паротитом не болеют.
Впервые эпидемический паротит был описан Гиппократом более двух тысяч лет назад. В простонародье болезнь называют «свинкой» из-за особого внешнего вида пациента – появления припухлости перед ушами. Заболевание поражает преимущественно детей в возрасте 3-15 лет. Организм взрослых людей малочувствителен к парамиксовирусам, но инфицирование возможно. Болеют паротитом чаще мужчины, чем женщины. Для паротита характерны вспышки в отдельных регионах с умеренным климатом и холодными зимами.
При появлении первых признаков патологии следует немедленно обратиться к врачу. Сам паротит не опасен для жизни больного, но способен вызвать ряд серьезных изменений в организме и привести к развитию тяжелых последствий.
В настоящее время заболеваемость паротитом снизилась, благодаря массовой вакцинации населения. Тяжелое течение патологии практически не встречается.
Этиология
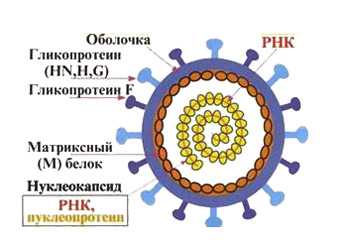
Схема строения парамиксовируса
Возбудителем паротита является РНК-содержащий парамиксовирус, неустойчивый к воздействию факторов внешней среды – нагреванию, высушиванию, ультрафиолетовому излучению, воздействию формалина, спирта, кислот, щелочей и прочих дезсредств. Благоприятными условиями для жизнедеятельности вируса являются: температура ниже десяти градусов и высокая влажность воздуха.
Инфекция распространяется воздушно-капельным путем. Известны случаи заражения контактным и трансплацентарным путем. Заразными являются лица с клиническими признаками болезни и бессимптомным носительством паротита.
Вирусы оседают на слизистой органов дыхания, размножаются, вызывая воспаление железистых клеток эпителия. Затем микробы проникают в общий кровоток и разносятся по всему организму. Высокочувствительными к возбудителю паротита являются клетки желез – слюнных, половых, поджелудочной. В них происходит накопление и повторное размножение вирусов. Затем наступает вторая волна вирусемии, сопровождающаяся появлением клинических признаков у больного.
Факторы патогенности парамиксовирусов, обусловливающие поражение клеток и тканей:
- Гемагглютины вызывают склеивание эритроцитов и тромбообразование.
- Гемолиз эритроцитов с выделением в системный кровоток продуктов распада и общей интоксикацией организма.
- Нейраминидаза способствует проникновению вирусов в клетку и их размножению.
Вышеперечисленные факторы приводят к развитию воспаления железистой и нервной ткани.

Иммунитет после перенесенной инфекции стойкий, обусловленный пожизненной циркуляцией в крови защитных антител. Повторное проникновение вирусов заканчивается их нейтрализацией. Заболевание может развиться только в исключительных случаях: в результате длительного контакта с больным, при использовании некачественной вакцины, после гемотрансфузии, если прививка была сделана при наличии противопоказаний.
Факторы, повышающие риск инфицирования паротитом:
- Отсутствие прививки,
- Снижение иммунитета,
- Возраст 3-15 лет,
- Скученность людей,
- Гиповитаминоз,
- Сезонность – осень и весна,
- Частые ОРВИ,
- Длительная антибиотикотерапия и гормонотерапия,
- Хроническая патология внутренних органов.
Симптоматика
Заболевание характеризуется двухсторонним поражением околоушных слюнных желез, симптомы которого появляются сначала с одной стороны, а спустя несколько дней – с другой.
- Инкубационный период — время от момента заражения до появления симптомов. Инкубация при паротите длится 2-3 недели. В это время вирусы активно размножаются в эпителии верхних дыхательных путей и проникают в кровь. Клинические признаки отсутствуют, лишь к концу инкубации возможно появление вялости, недомогания и прочих общих симптомов. Человек не знает о болезни, но становится опасным для окружающих.
- Продрома является периодом неспецифических проявлений. Человек понимает, что болен, но не знает, чем именно. Длится продрома 1-2 суток и проявляется головной и мышечной болью, разбитостью, недомоганием, бессонницей, потерей аппетита. Больные напоминают людей с простудой. Они в это время способны заразить окружающих.
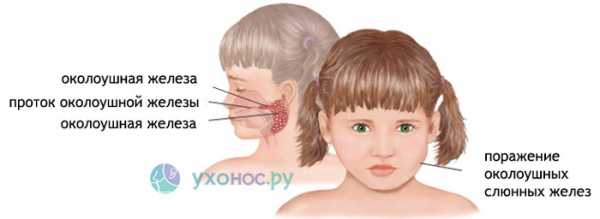
- Период выраженной симптоматики или разгар болезни. Проявляется паротит болью в трех основных точках: за ухом, перед ухом и в области сосцевидного отростка. Боль связана с отеком железистой ткани и усиливается при движении челюстью. Надавливание на мочку уха также вызывает сильную боль. Болезненность позади ушной раковины, возникающая при надавливании — «симптом Филатова», являющийся ранним признаком заболевания. Болевой синдром длится 3-4 дня и постепенно затихает. За это время уменьшается отечность в проекции слюнных желез. Дети, больные паротитом, не могут нормально пережевывать пищу. Внешний вид пациентов изменяется – мочки ушей оттопыриваются, лицо становится одутловатым, округлым или грушевидным. Именно внешний вид пациентов стал поводом назвать болезнь в простонародье «свинкой». У больных возникает озноб и прочие симптомы интоксикации, появляются носовые выделения. Паротит проявляется сухостью во рту и гиперемией слизистой оболочки глотки, полости рта и внутренней поверхности щек. Поскольку слюна обладает пищеварительным и бактерицидным действием, у больных развиваются диспепсические расстройства и бактериальный стоматит. Боль и шум в ушах – патологические признаки лабиринтита и неврита слухового нерва, которые осложняют течение паротита.
- Период выздоровления — время исчезновения симптомов паротита и улучшения состояния больного. Человек перестает быть заразным и допускается в коллектив.
Стертая форма паротита проявляется незначительным подъемом температуры тела до субфебрильных значений. Отечность слюнных желез имеет незначительные размеры или полностью отсутствует. Бессимптомная форма не беспокоит детей и никак не проявляется, но является эпидемиологически опасной. Дети со стертой и бессимптомной формами свободно распространяют инфекцию и заражают окружающих.
Осложнения
 Воспаление яичек развивается спустя 5-7 дней от начала паротита и проявляется новой волной лихорадки, появлением болевых ощущение в мошонке, яичках и нижней части живота. Эрекция становится длительной и болезненной, пораженное яичко опухает и увеличивается, мошонка отекает и краснеет. Появляются мочевые симптомы: возникают частые позывы к мочеиспусканию, которые сопровождаются болью и жжением. Обычно орхит развивается у мальчиков школьного возраста и часто протекает на фоне простатита.
Воспаление яичек развивается спустя 5-7 дней от начала паротита и проявляется новой волной лихорадки, появлением болевых ощущение в мошонке, яичках и нижней части живота. Эрекция становится длительной и болезненной, пораженное яичко опухает и увеличивается, мошонка отекает и краснеет. Появляются мочевые симптомы: возникают частые позывы к мочеиспусканию, которые сопровождаются болью и жжением. Обычно орхит развивается у мальчиков школьного возраста и часто протекает на фоне простатита.- Панкреатит развивается достаточно редко, диагностируется с трудом и приводит в тяжелых случаях к дисфункции органа. У больных паротитом возникает боль в эпигастральной области, тяжесть в животе, лихорадка и диспепсия — рвота, тошнота, диарея, метеоризм. Поскольку состояние больных очень тяжелое, лечение панкреатита проводят в стационаре. В результате вирусного поражения железы развивается ее пищеварительная и гормональная дисфункция, нарушается выработка инсулина, у больных развивается сахарный диабет.
 Оофорит — поражение яичников у девочек, проявляющееся пульсирующей или ноющей болью в паху справа или слева, усиливающейся после стресса, подъема тяжестей, быстрой ходьбы, переохлаждения. У девочек появляются гнойные выделения из влагалища, повышается температура тела до 38-39 градусов, возникает слабость, общее состояние ухудшается, менструальная функция нарушается.
Оофорит — поражение яичников у девочек, проявляющееся пульсирующей или ноющей болью в паху справа или слева, усиливающейся после стресса, подъема тяжестей, быстрой ходьбы, переохлаждения. У девочек появляются гнойные выделения из влагалища, повышается температура тела до 38-39 градусов, возникает слабость, общее состояние ухудшается, менструальная функция нарушается.- Лабиринтит проявляется головокружением, тошнотой, нарушением равновесия, ухудшением слуха или его полной потерей, шумом в ушах, нистагмом, шаткостью походки.
- Симптомами тиреоидита являются: боль в шее, увеличение шейных лимфоузлов, лихорадка, учащенное сердцебиение, потливость.
- Менингит имеет острое начало и проявляется симптомами интоксикации и характерными менингеальными признаками.
- Воспаление простаты, яичников, внутреннего уха, суставов, слезных и молочных желез.
Отдаленные последствия эпидемического паротита: бесплодие как осложнение орхита, глухота как осложнение лабиринтита, сахарный диабет — осложнение панкреатита, нарушения чувствительности, аспермия.
Диагностика
Диагностика эпидемического паротита не вызывает трудностей у медиков. Врач выслушивает жалобы больного, осматривает его, собирает анамнез жизни и болезни. При пальпации околоушной слюнной железы выявляют ее увеличение, тестоватую консистенцию, напряженность и болезненность.
Основой лабораторной диагностики являются вирусологический и серологический методы.
Проводят вирусологическое исследование тех жидкостей, в которых персистирует вирус — слюна, моча, кровь, ликвор. Исследуемым материалом заражают куриные или человеческие эмбрионы и культуры клеток, а затем ждут когда этот вирус размножиться и проявит свои патогенные свойства.

- В биохимическом анализе крови отмечают повышение амилазы, диастазы при панкреатите.
- Экспресс-диагностика проводится методом иммунофлюоресценции, который выявляет антигены в мазке из носоглотки.
- Серодиагностика направлена на определение нарастания титра антител в парных сыворотках. Для этого ставят реакцию непрямой гемагглютинации, реакцию связывания комплимента, иммуноферментный анализ.
- С диагностической целою проводят внутрикожную пробу с аллергеном.
Лечение
Лечение паротита проводят в домашних условиях. В острый период больным показан постельный режим, соблюдение диеты и симптоматическая терапия. Несоблюдение врачебных рекомендаций может закончиться развитием тяжелых последсвий.
- Диетотерапия заключается в ограничении суточной калорийности, употреблении достаточного количества жидкости, частом приеме пищи. При паротите разрешены: нежирные сорта мяса и рыбы, супы, мед, крупяные изделия, макароны, овощи и фрукты, кисломолочные продукты. Запрещены: алкогольные напитки, острые блюда, приправы, консервы, копчености, бобы, шоколад, лук, чеснок, жареное, жирное мясо.
 Этиотропная терапия — противовирусные средства: «Изопринозин», «Арбидол», «Кагоцел», иммуномодуляторы: препараты из группы интерферона, иммуностимуляторы: «Циклоферон», «Анаферон», «Амиксин», «Иммунал», «Бронхомунал», «Имудон».
Этиотропная терапия — противовирусные средства: «Изопринозин», «Арбидол», «Кагоцел», иммуномодуляторы: препараты из группы интерферона, иммуностимуляторы: «Циклоферон», «Анаферон», «Амиксин», «Иммунал», «Бронхомунал», «Имудон».- Медикаментозное лечение направлено на устранение симптомов патологии и предотвращение осложнений болезни. Больным назначают препараты из группы НПВС – «Ибупрофен», «Найз», «Диклофенак». Они уменьшают симптомы воспаления и сбивают высокую температуру. Более выраженным противовоспалительным действием обладают кортикостероиды – «Преднизолон», «Дексаметазон». Их назначают только в тяжелых случаях, при наличии осложнений. Антигистаминные средства также уменьшают выраженность воспаления – «Лоратодин», «Зиртек», «Супрастин». Устранить болевой синдром можно с помощью анальгетиков – «Пенталгина», «Кеторола».
- Необходимо соблюдать гигиену полости рта. Для этого следует полоскать ротовую полость содовым, солевым раствором или другим дезсредством после каждого приема пищи. Местное лечение — тепловые компрессы. Скорейшему выздоровлению больного способствует облучение слюнных желез, спинномозговая пункция.
- Рентгенотерапию паротита проводят больным с осложненной формой патологии, возникшей после травм, операций, кровопотери. Этим терапевтическим методом дополняют основное лечение заболевания.
- При развитии воспаления поджелудочной железы назначают постельный режим, голодные дни с постепенным переходом на лечебный стол № 5 с дробным питанием. На область поджелудочной железы прикладывают холод, для снятия боли назначают спазмолитики. Проводят дезинтоксикационную терапию, используя внутривенное введение коллоидных и кросталлоидных растворов. Для улучшения пищеварения пациентам назначают ферменты – «Мезим-форте», «Пангрол», «Панкреазим». Длительность лечения в стационаре — 2 недели.
- Лечение менингита заключается в дополнении описанной выше терапии некоторыми группами препаратов: мочегонные средства – «Фуросемид», «Диакарб», глюкокортикоиды – «Преднизолон», препараты, улучшающие мозговое кровообращение – «Трентал», «Актовегин». Больным показан строгий постельный режим, прием витаминов группы С, В, Р. Лечение менингита проводят в стационаре под лабораторным контролем.
Профилактика
Неспецифическая профилактика паротита
Неспецифические профилактические мероприятия включают:
- Изоляцию больного в отдельную комнату с предоставлением отдельной посуды, белья и средств гигиены,
- Регулярное проветривание помещения,
- Дезинфекцию помещения и окружающих больного предметов,
- Ношение защитных масок,
- Изоляцию контактных непривитых на 21 день,
- Укрепление иммунитета — закаливание, борьбу с вредными привычками, правильное питание, занятия спортом,
- Использование противовирусных препаратов из группы интерферона.
Специфическая профилактика

Массовая вакцинация населения позволила снизить заболеваемость паротитом в тридцать раз. В настоящее время используют инактивированные, ослабленные и комбинированные вакцины.
- Инактивированные вакцины состоят из вирусных частиц, убитых дозированным ультрафиолетовым излучением или умеренным воздействием химических дезинфицирующих веществ. Вирусы при этом теряют свои вирулентные свойства, но сохраняют белковую структуру. Такой вид иммунопрофилактики не имеет побочных эффектов и является абсолютно безопасным. Недостаток инактивированных вакцин — формирование слабой иммунной защиты по сравнению с живыми вакцинами.
- Живая вакцина состоит из ослабленных вирусов, которые выводят в лаборатории путем многократных пересевов на питательные среды. При этом нарушается нормальный рост вируса, что приводит к снижению его патогенности. Попав в организм человека, такой штамм не сможет вызвать серьезного заболевания. У привитых развивается бессимптомная форма патологии, не вызывающая тяжелых осложнений. Иммунитет после вакцинации — надежный, стойкий. Живые ослабленные вакцины обладают побочными эффектами и могут вызвать развитие аллергии.
- Комбинированные вакцины содержат антигены нескольких микробов, например, вакцина от паротита, кори и краснухи. После вакцинации в организме человека вырабатываются антитела к каждой из этих инфекций. В настоящее время комбинированные вакцины широко используют не только в нашей стране, но и за рубежом.
Плановую вакцинацию проводят в соответствии с Национальным календарем прививок в 1 год, а затем в 6 лет. Экстренную иммунопрофилактику проводят лицам, бывшим в контакте с больным паротитом. Вакцину следует ввести в первые сутки после контакта. Этого времени достаточно для выработки антител.
Побочные эффекты на введение вакцины — местные реакции организма: гиперемия и болезненность в месте укола, а также аллергические реакции — зуд, гиперемия, сыпь. Прививка от паротита относительно легко переносится детьми. В редких случаях возможно развитие осложнений. К ним относятся: лихорадка, гиперемия и отечность слизистой горла по типу катаральной ангины, признаки серозного менингита.
В настоящее время стало модно отказываться от прививок. Непривитые лица очень тяжело переносят инфекцию, которая часто заканчивается развитием тяжелых осложнений. Такие дети болеют легкой формой свинки и распространяют инфекцию, заражая окружающих.
Видео: паротит – советский учебный фильм
Мнения, советы и обсуждение:
uhonos.ru
Вирус паротита и эпидемический паротит
Вирус паротита
Вирусная природа паротита (свинки) впервые была установлена К.Джонсоном и Э.Гудпасчером в 1934 г. Вирус паротита обладает типичными для парамиксовирусов свойствами, содержит V-и S-антигены. Известен только 1 серотип вируса.Вирус паротита репродуцируется в культурах клеток с образованием синцития. При пассировании на куриных эмбрионах наблюдается снижение инфекционных свойств вируса паротита для человека. Это используется для получения аттенуированных штаммов при приготовлении живой вакцины.Патогенез и иммунитет
Входными воротами инфекции являются верхние дыхательные пути. Первичная репродукция вируса происходит в эпителиальных клетках носоглотки. Затем он поступает в кровь, разносится по организму, фиксируясь в яичках, яичниках, в поджелудочной и щитовидной железах и в мозге. Однако не исключена возможность первичной репродукции вируса в клетках эпителия околоушных желез, в которые он попадает по стеновому протоку, после чего с кровью заносится во внутренние органы. При этом у мальчиков могут возникнуть орхиты, а у детей обоего пола — менингиты и другие осложнения.После заболевания и в период реконвалесценции обнаруживаются комплементсвязывающие и вируснейтрализующие антитела, причем антитела против V-антигена сохраняются дольше, чем против S-антигена. Последние исчезают сразу после выздоровления. Пост-инфекционный иммунитет сохраняется всю жизнь. Дети первых месяцев жизни не восприимчивы к паротиту, поскольку у них имеются материнские антитела, которые сохраняются в течение полугода. Через 3-4 недели после начала заболевания появляется реакция ГЗТ.Профилактика
Применяются в виде моновакцины или ассоциированной с вакциной против кори. Для лечения и поздней профилактики используется иммуноглобулин, однако он не эффективен при орхитах.Эпидемический паротит
Под электронным микроскопом паротитный вирион имеет неправильную куполообразную форму диаметром 150-170 нм. Возбудитель паротита хорошо культивируется в куриных эмбрионах, а также в клетках HeLa и почечного эпителия эмбриона человека. Вирусы имеют выраженные гемаглютинуючи, нейраминидазни и гемолитические свойства. Они неустойчивы к воздействию физических и химических факторов, быстро инактивируются эфиром, трипсином, формалином, ультрафиолетовыми лучами. Резистентные к высушиванию, не теряют инфекционных свойств при 4 ° С в течение 2 мес., При комнатной температуре — 4 дня. При 55 ° С погибают через 20 мин.Вирусологическая диагностика
Для исследования от больного берут слюну, спинномозговую жидкость (при подозрении на менингит, менингоэнцефалит), мочу. Забор материала лучше проводить в первые дни заболевания. Для уничтожения посторонней микрофлоры полученный материал обрабатывают смесью пенициллина и стрептомицина в концентрации 500-1000 ЕД / мл. Сначала его центрифугируют при 1500 об / мин, затем супернатант подлежит повторному центрифугированию при 40000 об / мин в течение 1,5 часа. Для дальнейших исследований используют осадок, предварительно ресуспензований в растворе Хэнкса.Чтобы выделить из него вирус, осадок вводят в амниотическую полость 7-8-дневных куриных эмбрионов. Эмбрионы инкубируют при температуре 35 ° С в течение 6-7 дней. Чтобы доказать наличие вируса в материале, используют РГА с 1% суспензией эритроцитов кур. Можно использовать как изучаемый объект освещенную 20% суспензию амниотический оболочек, поскольку при нескольких пассажах вирусов в алантоисний жидкости их гемаглютинуючий титр растет.Другим методом выделения вирусов заражения культур клеток. Чаще всего используют клетки почек обезьян, эмбриона человека, перевиваемой линии Vero, ВНК-21. Довести наянисть вирусов можно с помощью оценки цитопатического действия, РГА и РГА. Для постановки последней в инфицированной культуре клеток добавляют 0,4% суспензию эритроцитов кур или гвинейских свинок. Систему выдерживают до 5 мин при температуре 18-20 ° С, отмывают свободные эритроциты и наблюдают под микроскопом явление адсорбции последних на поверхности зараженных клеток.Для идентификации возбудителей используют РСК, РТГА, а при использовании культур клеток — РН. Можно использовать с этой целью метод антител, флуоресцують. Как диагностические препараты используют сыворотки иммунизированных животных или людей, переболевших эпидемическим паротитом.Серологическая диагностика
С этой целью исследуют парные сыворотки для обнаружения прироста титра антител против вирусов эпидемического паротита в РТГА, РСК, РН, РГГадс. Как антиген используют стандартный диагностикум из возбудителей или антигены, которые получают из амниотической или алантоиснои жидкости зараженных куриных эмбрионов. Диагностическим считается четырехкратный прирост титра антител во второй сыворотке по сравнению с первой. Как правило, титры антител во второй сыворотке при использовании РТГА достигают 1:320, а при РСК — 1:64.Экспресс-диагностика
Доказать наличие вирусов в слюне, моче или спинномозговой жидкости можно при использовании метода антител, флуоресцують. Чаще используют метод непрямой иммунофлюоресценции.В последнее время в специализированных вирусологических лабораториях используют полимеразной цепной реакции для выявления вирусной нуклеотидной кислоты в исследуемом материале.vse-zabolevaniya.ru
Эпидемический паротит. Заболевания.
Общие сведения
Паротит или, как называют его в обиходе свинка – острое инфекционное вирусное заболевание с преимущественным негнойным поражением железистых органов (слюнные железы, поджелудочная железа, яички и яичники) и/или центральной нервной системы (ЦНС), вызванное парамиксовирусом. Паротит, в основном, является легким детским заболеванием.
Источник передачи инфекции – больной человек, выделение вируса паротита начинается уже в инкубационном периоде, а именно за 1-2 дня до появления явных симптомов заболевания. Заражение происходит воздушно-капельным путём (при кашле, чихании, разговоре) от больного человека, который заразен от 6 суток до появления симптомов (припухлость околоушных слюнных желез) до 5-9 суток после дебюта клинических проявлений заболевания.
Вероятность заболеть
Заболеванию свинкой в значительной мере подвержены дети в возрасте от трех до пятнадцати лет. Чаще эпидемическим паротитом заболевают мальчики — примерно в полтора раза чаще, чем девочки. Однако заболеть свинкой могут и взрослые в возрасте до 40 лет, в этом случае, как правило, течение паротита более тяжелое (чем в детском возрасте).
Симптомы и характер протекания заболевания
В большинстве случаев эпидемический паротит начинается с резкого и острого увеличения температуры, возникновения озноба, мигрени, беспомощности. Основной симптом — это болезненное опухание слюнных желёз, из-за чего лицо больного (особенно щёки) становится отёкшим. Чаще всего воспаляются околоушные слюнные железы, реже (10% случаев) – поднижнечелюстные и подъязычные. Больному трудно жевать. Можно отметить, что такие боли остаются на протяжении 3–4 дней, а спустя неделю постепенно проходят. Приблизительно на протяжении этого времени (либо чуть позднее) спадает отечность слюнных желез, хотя в некоторых случаях припухлость сохраняется еще 2 недели и более. Но такое явление чаще наблюдается при заболевании свинкой взрослых. Температура повышается примерно до 380С или чуть выше и держится менее одной недели, часто практически весь период болезни. Хотя бывают случаи, когда болезнь проходит и без лихорадки.
Осложнения после перенесенного заболевания
Не стоит недооценивать это «детское» заболевание. Паротит может стать причиной серьезных осложнений, особенно если заболевание протекает в тяжелой форме. Энцефалиты, отёк головного мозга с летальным исходом, бесплодие – как у мужчин, так и у женщин, односторонняя потеря слуха без восстановления.
Панкреатит (воспаление поджелудочной железы) регистрируется в качестве осложнения приблизительно в 4% случаев, вирус эпидемического паротита может вызвать воспаление оболочек головного мозга (менингит) у 1 из 200-5000 заболевших. Очень редко в процесс вовлекается ткань головного мозга, тогда развивается паротитный энцефалит (воспаление оболочек и вещества головного мозга). Паротитный энцефалит регистрируется в 0,02-0,3% случаев. Хотя уровень летальности при паротитном энцефалите невысок, тяжелые последствия, включая параличи, эпилептические припадки, парезы черепного нерва, стеноз канала улитки и гидроцефалию, могут иметь место.
Приобретенная нейросенсорная глухота, вызванная паротитом, является одной из основных причин глухоты в детстве, которая проявляется у 5 на 100 000 больных паротитом.
У 20-30% заболевших мальчиков-подростков и взрослых мужчин воспаляются яички (орхит), у девушек и женщин в 5% случаев вирус эпидемического паротита поражает яичники (оофорит). Оба эти осложнения могут стать причиной бесплодия. Врачи-репродуктологи свидетельствуют: до 50% всех случаев бесплодия как у мужчин, так и у женщин, является следствием перенесенного в детстве эпидемического паротита!
Смертность
Крайне редко. 1: 10 000 случаев.
Особенности лечения
Наиболее важной задачей лечения является предупреждение осложнений. Показана симптоматическая терапия: жаропонижающие лекарства, обильное тёплое питьё. Больных эпидемическим паротитом можно лечить дома. Госпитализируют больных тяжелыми осложненными формами, а также по эпидемиологическим показаниям. Изолируют больных дома в течение 9 дней.
Важно соблюдение постельного режима не менее 10 дней. У мужчин, не соблюдавших постельного режима в течение 1-й недели, орхит развивался в 3 раза чаще. Для профилактики панкреатитов, кроме того, необходимо соблюдать определенную диету: избегать переедания, уменьшить количество белого хлеба, макарон, жиров, капусты. Диета должна быть молочно-растительной.
Эффективность вакцинации
До недавнего времени эпидемический паротит был широко распространен в мире: в среднем от 0.1% до 1% (в некоторых странах до 6%) населения переболевало этой болезнью. Современные особенности эпидемиологии этого заболевания определяются осуществляемой во многих странах мира профилактикой заболевания с помощью живой аттенуированной вакцины. В большинстве стран мира в последние годы заболеваемость эпидемическим паротитом находится на уровне от 100 до 1000 на 100 000 населения с эпидемическими пиками каждые 2-5 лет. Максимальное число заболевших приходится на возраст 5-9 лет.
По состоянию на 01.01.2014 в нашей стране заболеваемость составила 0,2 на 100 тыс. человек.
Вакцины
В настоящее время для профилактики паротита применяется вакцина паротитная культуральная живая, ассоциированная паротитно-коревая дивакцина, ассоциированная паротитно-коревая дивакцина и ассоциированная паротитно-коревая краснушная тривакцина. После паротитной прививки общие нормальные вакцинальные реакции бывают редко и проявляются в виде повышения температуры тела, покраснения зева, насморка. В редких случаях отмечается кратковременное (в течение 1-3 дней) увеличение околоушных слюнных желез (с одной или двух сторон).
Подробнее о вакцинах
Последние эпидемии
В 2004–2010 гг. произошли вспышки паротита в Англии, США и Молдове, болели чаще всего подростки. Во время вспышки в США в школах для детей-ортодоксальных евреев (3500 случаев) среди заболевших 89% были полностью привиты. Считается, что тесные контакты способствуют преодолению иммунной защиты. Вспышка была погашена введением 3-й дозы вакцины.
В 2006 г. в России был зарегистрирован самый низкий показатель заболеваемости эпидемическим паротитом за всю историю наблюдений — 1,64 на 100 тыс. населения. По сравнению с 1981 г. заболеваемость уменьшилась в 294 раза. Заболеваемость эпидемическим паротитом за последние пять лет неуклонно снижалась, что явилось следствием высокого уровня охвата детей вакцинацией и особенно ревакцинацией с 72% в 1999 году до 96,5% в 2006 году. По состоянию на 01.01.2014 в нашей стране заболеваемость составила 0,2 на 100 тыс. человек.
Исторические сведения и интересные факты
Это заболевание описывал еще Гиппократ, но только в 1934 году была доказана вирусная природа возбудителя. В странах с жарким климатом заболевание может наблюдаться в любое время года, в то время как в странах с умеренным климатом пик заболеваемости наблюдается зимой и весной.
yaprivit.ru
Эпидемический паротит (свинка). Причины, симптомы, лечение и профилактика
Синонимы — паротитная инфекция, parotitis epidemica, свинка, заушница, «окопная» болезнь, «солдатская» болезнь.
Эпидемический паротит — острая антропонозная воздушно-капельная инфекционная болезнь, характеризующаяся преимущественным поражением слюнных желёз и других железистых органов (поджелудочной железы, половых желёз, чаще яичек и др.), а также ЦНС.
Коды по МКБ -10
В26. Эпидемический паротит.
В26.0†. Паротитный орхит.
B26.1†. Паротитный менингит.
B26.2†. Паротитный энцефалит.
B26.3†. Паротитный панкреатит.
B26.8. Эпидемический паротит с другими осложнениями.
B26.9. Эпидемический паротит неосложнённый.
Причины и этиология паротита
Возбудитель эпидемического паротита — вирус Pneumophila parotiditis, патогенный для человека и обезьян. Относится к парамиксовирусам (семейство Paramyxoviridae, род Rubulavirus), антигенно близок к вирусу парагриппа. Геном вируса эпидемического паротита представлен одноцепочечной спиралевидной РНК, окружённой нуклеокапсидом. Для вируса характерен выраженный полиморфизм: по форме он представляет округлые, сферические или неправильные элементы, а размеры могут варьировать от 100 до 600 нм. Обладает гемолитической, нейраминидазной и гемагглютинирующей активностью, связанной с гликопротеинами HN и F. Вирус хорошо культивируется на куриных эмбрионах, культуре почки морской свинки, обезьян, сирийского хомячка, а также клетках амниона человека, малоустойчив в окружающей среде, инактивируется при воздействии высокой температуры, при ультрафиолетовом облучении, высушивании, быстро разрушается в дезинфицирующих растворах (50% этилового спирта, 0,1% раствора формалина и др.). При низкой температуре (–20 °С) он может сохраняться в окружающей среде до нескольких недель. Антигенная структура вируса стабильна.
Известен только один серотип вируса, имеющий два антигена: V (вирусный) и S (растворимый). Оптимальная рН среды для вируса — 6,5–7,0. Из лабораторных животных наиболее чувствительны к вирусу эпидемического паротита обезьяны, у которых удаётся воспроизвести заболевание путём введения вирусосодержащего материала в проток слюнной железы.
Эпидемиология эпидемического паротита
Эпидемический паротит традиционно относят к числу детских инфекций. При этом эпидемический паротит у грудных детей и в возрасте до 2 лет встречается редко. С 2 до 25 лет заболевание очень распространено, оно снова становится редким после 40 лет. Многие врачи относят эпидемический паротит к заболеванию школьного возраста и воинской повинности. Показатель заболеваемости в войсках США во время Второй мировой войны составил 49,1 на 1000 военнослужащих.
В последние годы эпидемический паротит у взрослых встречается чаще в связи с проведением массовой вакцинации детей. У большей части вакцинированных уже через 5–7 лет концентрация защитных антител значительно снижается. Это способствует увеличению восприимчивости к заболеванию подростков и взрослых.
Источник возбудителя заболевания — больной эпидемическим паротитом человек, который начинает выделять вирус за 1–2 дня до появления первых клинических симптомов и до 9 дня болезни. При этом наиболее активное выделение вируса в окружающую среду происходит в первые 3–5 дней заболевания.
Вирус выделяется из организма больного со слюной и мочой. Установлено, что вирус можно обнаружить в других биологических жидкостях больного: крови, грудном молоке, ликворе и в поражённой железистой ткани.
Вирус передаётся воздушно-капельным путем. Интенсивность выделения вируса в окружающую среду небольшая из-за отсутствия катаральных явлений. Один из факторов, ускоряющих распространение вируса эпидемического паротита, — наличие сопутствующих ОРЗ, при которых в связи с кашлем и чиханием повышается выделение возбудителя в окружающую среду. Не исключена возможность заражения через предметы обихода (игрушки, полотенца), инфицированные слюной больного.
Описан вертикальный путь передачи эпидемического паротита от больной беременной плоду. После исчезновения симптомов заболевания пациент не заразен.
Восприимчивость к инфекции высокая (до 100%). «Вялый» механизм передачи возбудителя, длительная инкубация, большое количество больных стёртыми формами болезни, затрудняющее их выявление и изоляцию, приводит к тому, что вспышки эпидемического паротита в детских и подростковых коллективах протекают длительно, волнообразно на протяжении нескольких месяцев. Мальчики и взрослые мужчины болеют этим заболеванием в 1,5 раза чаще, чем женщины. Характерна сезонность: максимум заболеваемости приходится на март–апрель, минимум – на август–сентябрь. Среди взрослого населения эпидемические вспышки регистрируют чаще в закрытых и полузакрытых коллективах — казармах, общежитиях, корабельных командах. Подъёмы заболеваемости отмечают с периодичностью 7–8 лет.
Эпидемический паротит относят к управляемым инфекциям. После введения в практику иммунизации заболеваемость значительно снизилась, но только в 42% стран мира вакцинация против эпидемического паротита включена в национальные прививочные календари. Из-за постоянной циркуляции вируса у 80–90% людей старше 15 лет обнаруживают противопаротитные антитела. Это свидетельствует о широком распространении этой инфекции, и считают, что в 25% случаях эпидемический паротит протекает инаппарантно.
После перенесённого заболевания у больных формируется стойкий пожизненный иммунитет, повторные заболевания встречаются крайне редко.
Патогенез эпидемического паротита
Вирус эпидемического паротита попадает в организм через слизистую оболочку верхних дыхательных путей и конъюнктиву. Экспериментально показано, что аппликация вируса на слизистую оболочку носа или щеки приводит к развитию заболевания. После проникновения в организм вирус размножается в клетках эпителия дыхательных путей и разносится с током крови по всем органам, из которых наиболее чувствительны к нему — слюнные, половые и поджелудочная железы, а также ЦНС. О гематогенном распространении инфекции свидетельствует ранняя вирусемия и поражение различных органов и систем, отдалённых друг от друга.
Фаза вирусемии не превышает пяти дней. Поражение ЦНС и других железистых органов может наступать не только после, но и одновременно, раньше и даже без поражения слюнных желёз (последнее наблюдают очень редко). Характер морфологических изменений в поражённых органах изучен недостаточно. Установлено, что преобладает поражение соединительной ткани, а не железистых клеток. При этом для острого периода типично развитие отёка и лимфоцитарной инфильтрации интерстициального пространства железистой ткани, однако вирус эпидемического паротита одновременно может поражать и саму железистую ткань. В ряде исследований показано, что при орхите, помимо отёка, поражается и паренхима яичек. Это обусловливает уменьшение выработки андрогенов и приводит к нарушению сперматогенеза. Сходный характер поражения описан и для поражения поджелудочной железы, результатом чего может быть атрофия островкового аппарата с развитием сахарного диабета.
Симптомы и клиническая картина паротита
Общепринятая классификация эпидемического паротита отсутствует. Это объясняют различной трактовкой специалистами проявлений болезни. Ряд авторов считают характерным проявлением болезни только поражение слюнных желез, а поражение нервной системы и других железистых органов — как осложнения или проявления атипичного течения болезни.
Патогенетически обоснована позиция, согласно которой поражения не только слюнных желёз, но и другой локализации, вызванные вирусом эпидемического паротита, следует рассматривать именно как проявления, а не осложнения болезни. Тем более что они могут манифестовать изолированно без поражения слюнных желёз. В то же время поражения различных органов как изолированные проявления паротитной инфекции наблюдают редко (атипичная форма болезни).
С другой стороны, стёртую форму болезни, которую диагностировали до начала плановой вакцинации практически во время каждой вспышки болезни в детском и подростковом коллективе и при плановых осмотрах, нельзя признать атипичной. Бессимптомную инфекцию не рассматривают как болезнь. В классификации следует отразить и нередкие неблагоприятные отдалённые последствия эпидемического паротита. Критерии тяжести в эту таблицу не включены, так как они совершенно различны при разных формах болезни и не имеют нозологической специфики. Осложнения редки и не имеют характерных особенностей, поэтому их в классификации не рассматривают. Клиническая классификация эпидемического паротита включает следующие клинические формы.
• Типичная.
— С изолированным поражением слюнных желёз:
– клинически выраженная;
– стёртая.
— Комбинированная:
– с поражением слюнных желёз и других железистых органов;
– с поражением слюнных желёз и нервной системы.
• Атипичная (без поражения слюнных желёз).
— С поражением железистых органов.
— С поражением нервной системы.
Исходы болезни.
• Полное выздоровление.
• Выздоровление с резидуальной патологией:
— сахарный диабет;
— бесплодие;
— поражение ЦНС.
Инкубационный период составляет от 11 до 23 дней (чаще 18–20). Часто развернутой картине болезни предшествует продромальный период.
У некоторых больных (чаще у взрослых) за 1–2 дня до развития типичной картины наблюдают продромальные явления в виде разбитости, недомогания, гиперемии ротоглотки, боли в мышцах, головной боли, нарушения сна и аппетита.
Типично острое начало, озноб и повышение температуры до 39–40 °С.
Один из ранних признаков заболевания — болезненность за мочкой уха (симптом Филатова).
Припухлость околоушной железы чаще появляется к концу суток или на второй день болезни сначала с одной стороны, а через 1–2 дня у 80–90% больных — с другой. При этом обычно отмечают шум в ушах, боли в области уха, усиливающиеся при жевании и разговоре, возможен тризм. Увеличение околоушной железы хорошо заметно. Железа заполняет ямку между сосцевидным отростком и нижней челюстью. При значительном увеличении околоушной железы ушная раковина оттопыривается и мочка уха поднимается кверху (отсюда народное название «свинка»). Отёк распространяется в трёх направлениях: кпереди — на щёку, вниз и кзади — на шею и вверх — на область сосцевидного отростка. Отёчность особенно заметна при осмотре больного со стороны затылка. Кожа над поражённой железой напряжена, обычной окраски, при пальпации железа имеет тестовую консистенцию, умеренно болезненна. Максимальной степени отёчность достигает на 3–5-й день заболевания, затем постепенно уменьшается и исчезает, как правило, на 6–9-й день (у взрослых на 10–16-й день). В этот период саливация снижена, слизистая оболочка полости рта сухая, больные жалуются на жажду. Стенонов проток отчётливо виден на слизистой оболочке щеки в виде гиперемированного отёчного колечка (симптом Мурсу). В большинстве случаев в процесс вовлекаются не только околоушные, но и поднижнечелюстные слюнные железы, которые определяют в виде слабоболезненных веретенообразных припухлостей тестовой консистенции, при поражении подъязычной железы припухлость отмечают в подбородочной области и под языком. Поражение только подчелюстных (субмаксиллит) или подъязычных желез наблюдают крайне редко. Внутренние органы при изолированном паротите, как правило, не изменены. В ряде случаев у больных отмечают тахикардию, шум на верхушке и приглушение тонов сердца, гипотонию.


Симптомы эпидемического паротита у детей и взрослых
Поражение ЦНС проявляется головной болью, бессонницей, адинамией. Общая продолжительность лихорадочного периода составляет чаще 3–4 дня, в тяжёлых случаях — до 6–9 дней.
Частый симптом эпидемического паротита у подростков и взрослых — поражение яичек (орхит). Частота паротитного орхита напрямую зависит от тяжести заболевания. При тяжёлых и среднетяжёлых формах он возникает приблизительно в 50% случаях. Возможен орхит без поражения слюнных желёз. Признаки орхита отмечают на 5–8-й день болезни на фоне снижения и нормализации температуры.
При этом состояние больных вновь ухудшается: температура тела повышается до 38–39 °С, появляется озноб, головная боль, возможны тошнота и рвота. Отмечают сильные боли в области мошонки и яичка, иногда иррадиирующие в нижние отделы живота. Яичко увеличивается в 2–3 раза (до размера гусиного яйца), становится болезненным и плотным, кожа мошонки гиперемирована, часто — с синюшным оттенком. Чаще поражается одно яичко. Выраженные клинические проявления орхита сохраняются 5–7 дней. Затем боли исчезают, яичко постепенно уменьшается в размерах. В дальнейшем можно отметить признаки его атрофии.
Почти у 20% больных орхит сочетается с эпидидимитом. Придаток яичка пальпируется как продолговатая болезненная припухлость. Это состояние приводит к нарушению сперматогенеза. Получены данные о стёртой форме орхита, которая также может быть причиной мужского бесплодия. При паротитном орхите описан инфаркт лёгкого вследствие тромбоза вен простаты и тазовых органов. Ещё более редкое осложнение паротитного орхита — приапизм. У женщин может развиться оофорит, бартолинит, мастит. Нечасто встречается у пациентов женского пола в постпубертатный период оофорит, не влияющий на фертильность и не приводящий к стерильности. Следует заметить, что мастит может развиться и у мужчин.
Частое проявление эпидемического паротита — острый панкреатит, часто протекающий бессимптомно и диагностируемый только на основании повышения активности амилазы и диастазы в крови и моче. Частота развития панкреатита, по данным различных авторов, варьирует в широких пределах — от 2 до 50%. Чаще он развивается у детей и подростков. Такой разброс данных связан с использованием различных критериев диагностики панкреатита. Панкреатит развивается обычно на 4–7-й день болезни. Наблюдают тошноту, многократную рвоту, диарею, боли опоясывающего характера в средней части живота. При выраженном болевом синдроме иногда отмечают напряжение мышц живота и симптомы раздражения брюшины. Характерно значительное повышение активности амилазы (диастазы), сохраняющееся до одного месяца, тогда как другие симптомы заболевания исчезают уже через 5–10 дней. Поражение поджелудочной железы может приводить к атрофии островкового аппарата и развитию диабета.
В редких случаях возможно поражение и других железистых органов, обычно в сочетании со слюнными железами. Описаны тиреоидит, паратиреоидит, дакриоадениты, тимоидит.
Поражение нервной системы — одно из частых и существенных проявлений паротитной инфекции. Чаще всего наблюдают серозный менингит. Возможны также менингоэнцефалит, невриты черепных нервов, полирадикулоневрит.
Клиническая картина паротитного менингита полиморфна, поэтому критерием диагностики может быть только выявление воспалительных изменений СМЖ.
Возможны случаи эпидемического паротита, протекающие с синдромом менингизма, при интактности СМЖ. Напротив, часто без наличия менингеальных симптомов отмечают воспалительные изменения СМЖ, поэтому данные о частоте менингитов, по данным различных авторов, варьируют от 2–3 до 30%. Между тем своевременная диагностика и лечение менингита и других поражений ЦНС существенно влияет на отдалённые последствия болезни.
Менингит чаще наблюдают у детей в возрасте 3–10 лет. В большинстве случаев он развивается на 4–9-й день болезни, т.е. в разгаре поражения слюнных желёз или на фоне стихания болезни. Однако возможно и появление симптомов менингита одновременно с поражением слюнных желёз и даже раньше.
Возможны случаи менингита без поражения слюнных желёз, в редких случаях — в сочетании с панкреатитом. Начало менингита характеризуется быстрым повышением температуры тела до 38–39,5 °С, сопровождающимся интенсивной головной болью диффузного характера, тошнотой и частой рвотой, гиперестезией кожи. Дети становятся вялыми, адинамичными. Уже в первые сутки заболевания отмечают менингеальные симптомы, которые выражены умеренно, часто не в полном объёме, например, только симптом посадки («треножника»).
У детей младшего возраста возможны судороги, потеря сознания, у старших детей — психомоторное возбуждение, бред, галлюцинации. Общемозговая симптоматика обычно регрессирует в течение 1–2 сут. Сохранение в течение более длительного времени свидетельствует о развитии энцефалита. Существенную роль в развитии менингеальной и общемозговой симптоматики играет внутричерепная гипертензия с повышением ЛД до 300–600 мм вод.ст. Осторожная по каплям эвакуация СМЖ во время люмбальной пункции до нормального уровня ЛД (200 мм вод.ст.) сопровождается выраженным улучшением состояния больного (прекращение рвоты, прояснение сознания, уменьшение интенсивности головной боли).
СМЖ при паротитном менингите прозрачная или опалесцирующая, плеоцитоз составляет 200–400 в 1 мкл. Содержание белка повышено до 0,3–0,6/л, иногда до 1,0–1,5/л, редко наблюдают сниженный или нормальный уровень белка. Цитоз, как правило, лимфоцитарный (90% и выше), в 1–2-й дни болезни может быть смешанным. Концентрация глюкозы в плазме крови — в пределах нормальных значений или повышена. Санация ликвора происходит позже регресса менингеального синдрома, к 3-й нед болезни, но может затягиваться, особенно у детей старшего возраста, до 1–1,5 мес.
При менингоэнцефалите через 2–4 дня после развития картины менингита на фоне ослабления менингеальных симптомов нарастает общемозговая симптоматика, появляются очаговые симптомы: сглаженность носогубной складки, девиация языка, оживление сухожильных рефлексов, анизорефлексия, мышечный гипертонус, пирамидные знаки, симптомы орального автоматизма, клонусы стоп, атаксия, интенционный тремор, нистагм, преходящий гемипарез. У детей младшего возраста возможны мозжечковые расстройства. Паротитный менингит и менингоэнцефалит протекают доброкачественно. Как правило, наступает полное восстановление функций ЦНС, однако иногда может сохраняться внутричерепная гипертензия, астенизация, снижение памяти, внимания, слуха.
На фоне менингита, менингоэнцефалита, иногда изолированно, возможно развитие невритов черепных нервов, чаще всего VIII пары. При этом отмечают головокружение, рвоту, усиливающиеся при перемене положения тела, нистагм.
Больные стараются лежать неподвижно с закрытыми глазами. Эти симптомы связаны с поражением вестибулярного аппарата, но возможен и кохлеарный неврит, для которого характерно появление шума в ухе, снижение слуха, преимущественно в зоне высоких частот. Процесс обычно односторонний, но часто полного восстановления слуха не происходит. Следует иметь в виду, что при резко выраженном паротите кратковременное снижение слуха возможно за счёт отёка наружного слухового прохода.
Полирадикулоневрит развивается на фоне менингита или менингоэнцефалита, ему всегда предшествует поражение слюнных желёз. При этом характерно появление корешковых болей и симметричных парезов преимущественно дистальных отделов конечностей, процесс обычно обратим, возможно и поражение дыхательной мускулатуры.
Иногда, обычно на 10–14-й день заболевания, чаще у мужчин, развивается полиартрит. В основном поражаются крупные суставы (плечевые, коленные). Процесс, как правило, обратим, заканчивается полным выздоровлением в течение 1–2 нед.
Осложнения (ангина, отит, ларингит, нефрит, миокардит) встречаются крайне редко. Изменения крови при эпидемическом паротите незначительны и характеризуются лейкопенией, относительным лимфоцитозом, моноцитозом, увеличением СОЭ, у взрослых иногда отмечают лейкоцитоз.
Диагностика эпидемического паротита
Диагностика основана, главным образом, на характерной клинической картине и эпидемиологическом анамнезе, и в типичных случаях трудностей не вызывает. Из лабораторных методов подтверждения диагноза наиболее доказательно выделение вируса эпидемического паротита из крови, секрета околоушной железы, мочи, СМЖ и глоточных смывов, однако на практике это не используют.
В последние годы чаще стали применять серологические методы диагностики, наиболее часто используют ИФА, РСК и РТГА. Высокий титр IgM и низкий титр IgG в острый период инфекции может служить признаком эпидемического паротита. Окончательно подтвердить диагноз можно через 3–4 нед при повторном исследовании титра антител, при этом увеличение титра IgG в 4 раза и более имеет диагностическое значение. При использовании РСК и РТГА возможны перекрёстные реакции с вирусом парагриппа.
В последнее время были разработаны методы диагностики с использованием ПЦР вируса эпидемического паротита. Для диагностики часто определяют активность амилазы и диастазы в крови и моче, содержание которых повышается у большинства больных. Это особенно важно не только для диагностики панкреатита, но и косвенного подтверждения паротитной этиологии серозных менингитов.
Дифференциальная диагностика
Дифференциальную диагностику эпидемического паротита в первую очередь следует проводить с бактериальными паротитами, слюнно-каменной болезнью. Увеличение слюнных желёз также отмечается при саркоидозе и опухолях. Паротитный менингит дифференцируют с серозными менингитами энтеровирусной этиологии, лимфоцитарным хориоменингитом, иногда туберкулёзным менингитом. При этом особое значение имеет повышение активности панкреатических ферментов в крови и моче при паротитном менингите.
Наибольшую опасность представляют случаи, когда отёк подкожной клетчатки шеи и лимфаденит, встречающийся при токсических формах дифтерии ротоглотки (иногда при инфекционном мононуклеозе и герпесвирусных инфекциях), врач принимает за паротит. Острый панкреатит следует дифференцировать с острыми хирургическими заболеваниями брюшной полости (аппендицитом, острым холециститом).
Паротитный орхит дифференцируют с туберкулёзным, гонорейным, травматическим и бруцеллёзным орхитом.
Алгоритм диагностики паротитной инфекции у взрослых.
Симптомы интоксикации — Есть — Боль при жевании и открывании рта в области слюнных желёз — Есть — Увеличение одной или нескольких слюнных желёз (околоушных, подчелюстных) — Есть — Одновременное поражение слюнных желёз и поджелудочной железы, яичек, молочных желёз, развитие серозного менингита — Есть — Исследование завершено, диагноз: эпидемический паротит
Таблица Дифференциальная диагностика эпидемического паротита
| Признаки | Нозологическая форма | ||
| эпидемический паротит | бактериальный паротит | сиалолитиаз | |
| Начало | Острое | Острое | Постепенное |
| Лихорадка | Предшествует местным изменениям | Появляется одномоментно или позднее местных изменений | Не характерна |
| Односторонность поражения | Двустороннее, возможно поражение других слюнных желёз | Как правило, одностороннее | Обычно одностороннее |
| Боли | Не характерны | Характерны | Колющие, приступообразные |
| Локальная болезненность | Незначительная | Выраженная | Незначительная |
| Кожа над железой | Обычной окраски, напряжена | Гиперемирована | Не изменена |
| Консистенция | Плотноватая | Плотная, в дальнейшем — флюктуация | Плотная |
| Стенонов проток | Симптом Мурсу | Гиперемия, гнойное отделяемое | Слизистое отделяемое |
| Картина крови | Лейкопения, лимфоцитоз, СОЭ — без изменений | Нейтрофильный лейкоцитоз со сдвигом влево, увеличение СОЭ | Нет характерных изменений |
Показания к консультации других специалистов
При наличии неврологической симптоматики показана консультация невролога, при развитии панкреатита (боли в животе, рвота) — хирурга, при развитии орхита — уролога.
Пример формулировки диагноза
В26, В26.3. Эпидемический паротит, панкреатит, среднетяжёлое течение болезни.
Лечение эпидемического паротита
Госпитализируют больных из закрытых детских коллективов (детские дома, интернаты, воинские части). Как правило, больных лечат на дому. Госпитализация показана при тяжёлом течении болезни (гипертермия свыше 39,5 °С, признаки поражения ЦНС, панкреатита, орхита). В целях уменьшения риска развития осложнений вне зависимости от тяжести течения заболевания весь период лихорадки пациенты должны соблюдать постельный режим. Показано, что у мужчин, не соблюдавших постельный режим в первые 10 дней болезни, орхиты развивались в 3 раза чаще.
В острый период заболевания (до 3–4-го дня болезни) больные должны получать только жидкую и полужидкую пищу. Учитывая нарушения саливации, большое внимание следует уделять уходу за полостью рта, а в период выздоровления необходимо проводить стимуляцию секреции слюны, используя, в частности, лимонный сок.
Для профилактики панкреатитов целесообразна молочно-растительная диета (стол № 5). Показано обильное питьё (морсы, соки, чай, минеральная вода).
При головной боли назначают метамизол натрия, ацетилсалициловую кислоту, парацетамол. Целесообразно назначать десенсибилизирующие препараты.
Для уменьшения местных проявлений болезни на область слюнных желёз назначают светотеплолечение (лампа-соллюкс).
При орхите применяют преднизолон в течение 3–4 дней в дозе 2–3 мг/кг в сутки с последующим уменьшением дозы на 5 мг ежедневно. Обязательно ношение суспензория в течение 2–3 нед для обеспечения приподнятого положения яичек.
При остром панкреатите назначают щадящую диету (в первые сутки — голодную диету). Показан холод на живот. Для уменьшения болевого синдрома вводят анальгетики, применяют апротинин.
При подозрении на менингит показана люмбальная пункция, которая имеет не только диагностическое, но и лечебное значение. При этом также назначают анальгетики, дегидратационную терапию с использованием фуросемида (лазикс) в дозе 1 мг/кг в сутки, ацетазоламида.
При выраженном общемозговом синдроме назначают дексаметазон по 0,25–0,5 мг/кг в сутки в течение 3–4 дней при менингоэнцефалите — ноотропные средства курсами по 2–3 нед.
Прогноз
Благоприятный, летальные исходы редки (1 на 100 тыс. заболевших эпидемическим паротитом). У некоторых больных возможно развитие эпилепсии, глухоты, сахарного диабета, снижение потенции, атрофии яичек с последующим развитием азоспермии.
Примерные сроки нетрудоспособности
Сроки нетрудоспособности определяют в зависимости от клинического течения эпидемического паротита, наличия менингита и менингоэнцефалита, панкреатита, орхита и других специфических поражений.
Диспансеризация
Не регламентирована. Её проводит врач-инфекционист в зависимости от клинической картины и наличия осложнений. При необходимости привлекают специалистов других специальностей (эндокринологов, неврологов и т.д.).
Профилактика паротита
Больных эпидемическим паротитом изолируют из детских коллективов на 9 дней. Контактные лица (дети до 10 лет, не болевшие эпидемическим паротитом и невакцинированные) подлежат разобщению сроком на 21 день, а в случаях точного установления даты контакта — с 11-го по 21-й день. Проводят влажную уборку помещения с использованием дезинфицирующих средств и проветривание помещения. За детьми, имевшими контакт с больным, на период изоляции устанавливают врачебное наблюдение. Основу профилактики составляет вакцинопрофилактика в рамках национального календаря профилактических прививок России.
Вакцинацию проводят паротитной культуральной живой сухой вакциной отечественного производства с учётом противопоказаний в 12 мес и ревакцинацией в 6 лет. Вакцину вводят подкожно в объёме 0,5 мл под лопатку или в наружную поверхность плеча. После введения вакцины возможны непродолжительная лихорадка, катаральные явления на 4–12 сут, очень редко — увеличение слюнных желёз и серозный менингит. Для экстренной профилактики невакцинированным против эпидемического паротита и неболевшим вакцину вводят не позже 72 ч после контакта с больным. Сертифицированы также паротитно-коревая культуральная живая сухая вакцина (производство — Россия) и вакцина против кори, эпидемического паротита и краснухи живая аттенуированная лиофилизированная (производство — Индия).
www.medsecret.net
Паротит (свинка) у детей и взрослых: симптомы, лечение
Паротит либо по-простому свинка – заболевание, передающееся от зараженного человека путем попадания вируса через вдыхаемый воздух, либо предметы общего пользования. Инфекция, как правило, атакует детей, причем мальчики заболевают чаще девочек. Паротит носит сезонный характер, наибольшую активность, проявляя в марте и апреле. Если человек переболел свинкой, то иммунитет против инфекции получает на всю жизнь.
Особенности вируса паротита
Случаи заболевания свинкой известны с пятого века до нашей эры. В двадцатом веке удалось выявить особенности вирусной природы заболевания:
- Путем ультрафиолетового воздействия, методом кипячения, обеззараживающей обработкой уничтожается вирус.
- Низкие температуры позволяют сохранять вирусу активность долгое время.
- Весенние месяцы являются периодом размножения вирусов.
- Редко встречаются случаи вторичного заражения паротитом.
- Типологическая особенность вирусной свинки — образование отека слюнных желез. Встречаются случаи бессимптомного течения заболевания.
- Болезнь паротит поражает детей в возрасте от тридцати шести месяцев до пятнадцати лет, взрослых людей.
- Мальчики наиболее подвержены заражению паротитом.
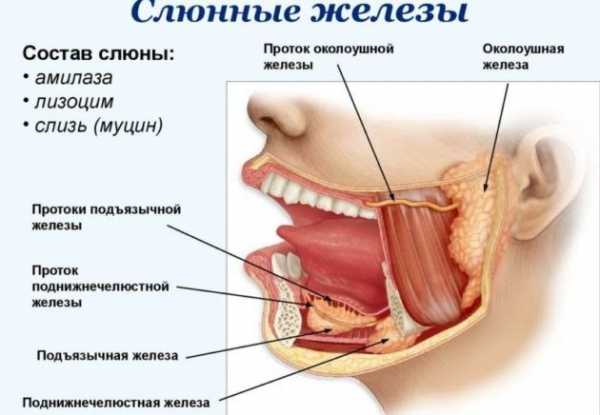
Как происходит инфицирование
Вирусные клетки передаются человеку при длительном и тесном контакте с заболевшим. Инфицированный человек часто не подозревает, что является источником распространения болезни. Эпидпаротит передается:
- Через воздух – при тесном контакте с заболевшим человеком высока вероятность заражения.
- Через использование общих предметов – посуды, игрушек.
Попадая на слизистые ткани носоглотки вирус паротита, начинает накапливаться, при проникновении в кровь разносится ко всем железам организма. Первоначальное место скопления вирусных клеток – слюнные железы. Носители вируса являются заразными за семь дней до момента воспаления околоушных желез, до десяти суток с момента появления признаков заболевания.
Время от начала заражения до проявления симптомов у детей составляет двадцать суток, у взрослых – две недели. При воспалительных процессах в слюнных железах человек максимально заразен и должен ограждаться от контактов с другими людьми.
Симптоматические проявления вируса
Тяжесть протекания заболевания и скорость распространения по организму зависит от уровня иммунитета на момент заражения. Если организм здоров, то болезнь легко и бессимптомно протекает.
При сниженном иммунитете и отсутствии вакцинации ситуация осложняется.
Одна третья зараженных людей переносит заболевание без возникновения специфических симптомов. Основные признаки развития паротита различаются у детей и взрослых.
Проявление паротита в детском возрасте
В течение инкубационного периода ребенок выглядит здоровым. При достижении вируса определенной концентрации у ребенка проявляются симптомы свинки:
- Подъем температуры тела до отметки 38,5.
- Появление небольшого насморка, кашля, покраснение горла.
На второй день проявляются симптомы у детей в виде отека одной слюнной железы, при касании ребенок испытывает болезненные ощущения. Следом воспаляется вторая железа, вызывая сухость и дискомфорт. Нарушенная работа желез приводит к сбоям в системе пищеварения.
Инфекция поражает подъязычные и подчелюстные железы, придавая лицу одутловатость. Эпидемический паротит у детей переходит в осложненную форму, характеризуясь:
- Болью с левой стороны подреберья;
- Тошнотой либо рвотой;
- Повышенным газообразованием;
- Диареей;
- При поражении слизистой оболочки половых желез у мальчиков возникают признаки простатита;
- у девочек – болевые ощущения в нижней части живота, тошнота.

Существует вероятность протекания паротита у детей в стертой форме либо без симптомов. Стертая форма характеризуется незначительным повышением температуры, отсутствием прочих симптомов. Проходит болезнь за три дня, не причиняя больному неприятностей.
Проявления паротита у взрослых
Первоначальная симптоматика и течение заболевания сходны с детской свинкой. У взрослых людей болезнь зачастую приводит к тяжелым осложнениям. До начала проявления признаков инфицирования люди отмечают:
- Появление озноба;
- Болезненность суставов и мышц;
- Боли в голове;
- Насморк, кашель;
- Общая физическая слабость;
- Ощущение сухости во рту;
- Болезненные ощущения в шее.

Действие вирусов сопровождается лихорадкой, слабостью, бессонницей. Слабое сопротивление иммунной системы на воздействие вирусов характеризуется отсутствием повышенной температуры тела. Главное проявление свинки у взрослых людей – воспалительные процессы в слюнных железах, сопровождающиеся набуханием и болезненностью. Лицо приобретает отекшую форму с явными припухлостями области челюсти.
Свинка у взрослых людей характеризуется одновременным поражением парных желез. По сравнению с детьми, симптомы у взрослых выражены сильнее:
- Болевые ощущения при жевании, глотании;
- Боль в процессе разговора;
- Болезненность желез не дает уснуть;
- Появление боли и шума в ушах;
- При надавливании на область за ухом человек испытывает боль;
- Затруднение процесса жевания, спазмы лицевых мышц;
- Малый объем выделяемой слюны приводит к сухости ротовой полости.
Во время максимального уровня отека наблюдается насморк и кашель, рвотой, болезненностью живота. По мере затухания воспалительных процессов симптомы паротита проходят. Острое течение воспаления длится не больше четырех суток.
Опасна ли болезнь
Паротит у взрослых и детей обычно протекает без осложнений и не представляет угрозы для организма. На тысячу случаев заболевания пять отягощаются серьезными последствиями:
- Поражение тканей поджелудочной железы возникает из-за вируса свинки.
- Инфекционный паротит вызывает заболевания сердечно-сосудистой системы.
- Возникновение нефрита возникает из-за вовлечения в воспалительный процесс почек.
- Воспаление молочных желез приводят к маститу.
- Болезнь свинка у детей и взрослых вызывает воспаление тканей щитовидной железы.
- Воспаление половых желез у женщин приводит к бартолиниту.
- Поражая ткани суставов, паротит приводит к возникновению артрита.
 Возможно формирование менингитов либо энцефалитов путем распространения воспалительного процесса на области спинного и головного мозга. После поражения лицевых желез, вирус попадает в оболочки мозга, провоцируя озноб, лихорадку, сильные боли в голове, рвота.
Возможно формирование менингитов либо энцефалитов путем распространения воспалительного процесса на области спинного и головного мозга. После поражения лицевых желез, вирус попадает в оболочки мозга, провоцируя озноб, лихорадку, сильные боли в голове, рвота.
Мужская часть населения, перенесшая паротит с воспалением половых желез, оказывается бесплодной. Повышенная температура тела, болезненные ощущения в паховой зоне с увеличением лимфоузлов говорит об орхите.
Паротит иногда приводит к глухоте. Появление головокружения, рвоты, тошноты, нарушение координационной способности свидетельствует о вовлечении в воспалительный процесс слухового нерва.
Как устанавливается диагноз
При обращении в клинику доктор проводит ряд процедур, направленных на установление диагноза паротит, ведь воспаленные железы являются признаками нескольких заболеваний:
- Визуальный осмотр и сбор анамнестических данных с выявлением возможности контактирования с больным человеком;
- Анализ крови выявляет признаки наличия инфекции;
- Анализ мочи и слюны выявляет свинку;
- Иммунофлюоресцентная методика – наиболее информативна для выявления вируса;
Лечебные мероприятия
Первоначальный принцип лечения симптомов паротита у детей и взрослых заключается в изоляции заболевшего человека. Инфицированный находится в условиях домашнего режима, только протекание болезни в тяжелой форме сопровождается госпитализацией. Лечебную терапию сопровождает ряд рекомендаций:
- С вирусами паротита у детей и взрослых справляются противовоспалительные средства, назначенные лечащим врачом.
- Диета — на время из рациона исключаются острые, сладкие продукты, чай, кофе, алкоголь солености и копчения.
- При наличии лихорадки применяются жаропонижающие составы.
- При поражении поджелудочной железы необходимо уменьшит нагрузку на орган.
- Мужчинам назначаются гормональные препараты, чтобы предупредить возникновение бесплодия.
- Применение физиопроцедур позволяет ускорить процесс выздоровления.
- Капельницы назначаются в случаях тяжелого течения заболевания.
Как избежать заражения вирусным паротитом
Помимо необходимого условия изоляции больного человека, детям делают вакцинацию от паротита. В прививке используется живой, ослабленный вирус, который вводят путем инъекции под лопатку либо плечо.
Прививка от свинки проводится детям в возрасте двенадцать месяцев. Повторную процедуру назначают в шестилетнем возрасте.
Благодаря проведению вакцинации уровень заболеваемости паротитом снизился. Для вакцинации от вирусного паротита существует ряд противопоказаний:
- Наличие в организме простудной инфекции;
- Хроническое заболевание в стадии обострения;
- Болезни кровеносной системы;
- Иммунодефицит;
- Гормональная терапия.
При наличии индивидуальных показаний вакцинация проводится в экстренном порядке. Она выполняется в первые сутки с момента контактирования с заболевшим человеком. Такая мера приводит к выработке антител, болезнь пройдет в легкой форме либо не разовьется совсем.

Меры предосторожности
Помимо изоляции больного, следует провести ряд мероприятий для снижения риска инфицирования вирусом паротита:
- Люди, заразившиеся свинкой, изолируются от остальных людей на десять суток с момента обнаружения инфекции.
- В коллективе, где находился инфицированный ребенок, назначается режим карантина три недели со дня выявления последнего заразившегося.
- Всех детей, контактирующих с больным, которые не привиты, ежедневно осматривает доктор.
- При обнаружении признаков вируса ребенка немедленно изолируют.
- Все предметы посуды, игрушки, постельные принадлежности необходимо обработать дезинфицирующими составами.
- Помещение и все поверхности, с которыми больной мог соприкасаться подлежать дезинфекционной обработке.
- Следует соблюдать меры гигиены, состоящие в частом мытье рук, использовании индивидуальных полотенец, постельного белья, посуды.
Своевременное выявление симптомов болезни свинка, соблюдение рекомендации лечащего врача помогут избежать вероятности осложнения заболевания. Вакцинация ребенка позволит избежать возможности заражения свинкой.
Видео: Паротит
gorlonosik.ru

 Воспаление яичек развивается спустя 5-7 дней от начала паротита и проявляется новой волной лихорадки, появлением болевых ощущение в мошонке, яичках и нижней части живота. Эрекция становится длительной и болезненной, пораженное яичко опухает и увеличивается, мошонка отекает и краснеет. Появляются мочевые симптомы: возникают частые позывы к мочеиспусканию, которые сопровождаются болью и жжением. Обычно орхит развивается у мальчиков школьного возраста и часто протекает на фоне простатита.
Воспаление яичек развивается спустя 5-7 дней от начала паротита и проявляется новой волной лихорадки, появлением болевых ощущение в мошонке, яичках и нижней части живота. Эрекция становится длительной и болезненной, пораженное яичко опухает и увеличивается, мошонка отекает и краснеет. Появляются мочевые симптомы: возникают частые позывы к мочеиспусканию, которые сопровождаются болью и жжением. Обычно орхит развивается у мальчиков школьного возраста и часто протекает на фоне простатита.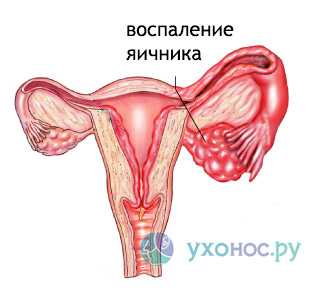 Оофорит — поражение яичников у девочек, проявляющееся пульсирующей или ноющей болью в паху справа или слева, усиливающейся после стресса, подъема тяжестей, быстрой ходьбы, переохлаждения. У девочек появляются гнойные выделения из влагалища, повышается температура тела до 38-39 градусов, возникает слабость, общее состояние ухудшается, менструальная функция нарушается.
Оофорит — поражение яичников у девочек, проявляющееся пульсирующей или ноющей болью в паху справа или слева, усиливающейся после стресса, подъема тяжестей, быстрой ходьбы, переохлаждения. У девочек появляются гнойные выделения из влагалища, повышается температура тела до 38-39 градусов, возникает слабость, общее состояние ухудшается, менструальная функция нарушается. Этиотропная терапия — противовирусные средства: «Изопринозин», «Арбидол», «Кагоцел», иммуномодуляторы: препараты из группы интерферона, иммуностимуляторы: «Циклоферон», «Анаферон», «Амиксин», «Иммунал», «Бронхомунал», «Имудон».
Этиотропная терапия — противовирусные средства: «Изопринозин», «Арбидол», «Кагоцел», иммуномодуляторы: препараты из группы интерферона, иммуностимуляторы: «Циклоферон», «Анаферон», «Амиксин», «Иммунал», «Бронхомунал», «Имудон».